Concorsi pubblici e accesso degli specialisti dell’emergenza nei Dea e nei Pronto soccorso
lunedì, febbraio 15th, 2016@SilviaAlparone
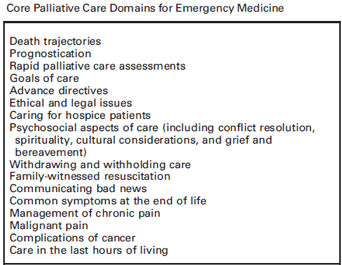
La Simeu e la Fimeuc continuano a segnalare le problematiche relative all’accesso dei medici di emergenza-urgenza ai concorsi per le strutture di Pronto soccorso e Medicina d’urgenza, sia per i ruoli iniziali che per quelli apicali. Gli interessati sono i giovani specialisti che dall’estate del 2014 hanno iniziato a uscire dalle Scuole di Specializzazione, aperte in Italia nel 2009, ma anche coloro che, con una lunga attività nelle strutture di emergenza, hanno maturato esperienze professionali e acquisito competenze cliniche e gestionali, in anni in cui la Scuola di specializzazione ancora non esisteva.
Nell’estate 2014, i primi specialisti dell’emergenza rischiarono di non poter partecipare ai concorsi per entrare nei Dipartimenti di Emergenza perché l’elenco delle specialità equipollenti non era ancora stato adeguato e la Medicina di emergenza-urgenza non rientrava nel novero. In quel caso il Ministero intervenne dopo segnalazione formale del Presidente nazionale Simeu e del Presidente della Conferenza permanente per la formazione in medicina di emergenza-urgenza: il “baco” burocratico fu sanato, senza danno per i nuovi specialisti.
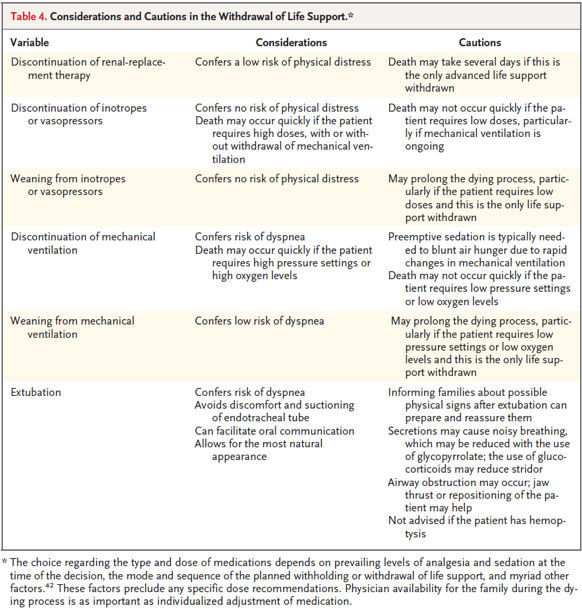
La situazione è più preoccupante per l’accesso alle posizioni apicali: è recente l’intervento di Fimeuc, Federazione italiana di medicina di emergenza-urgenza, che ha inviato una lettera al presidente della Regione Lombardia, Roberto Maroni, e al ministro della Salute, Beatrice Lorenzin, per l’avviso pubblico del 9 novembre 2015 relativo al conferimento dell’incarico quinquennale di direttore della struttura complessa di Pronto Soccorso, presso il Presidio “Spedali Civili” di Brescia; l’avviso è stato bandito per la disciplina Anestesia e Rianimazione, Area della Medicina Diagnostica e dei Servizi. “Ciò appare in difformità – sottolinea Adelina Ricciardelli, presidente di Fimeuc – con le normative vigenti che inquadrano le strutture complesse di Pronto soccorso nell’Area medica e delle specialità mediche, disciplina Medicina e Chirurgia di accettazione e d’urgenza. Area e disciplina condizionano sia i requisiti specifici per partecipare alla selezione, sia quelli per la composizione della commissione esaminatrice. Cosa che potrebbe portare a eventuali ricorsi e contenziosi”. E il caso di Brescia non è l’unico: Fimeuc è intervenuta alcuni mesi fa per una situazione simile, in quell’occasione a Matera; concorsi con bandi irregolari sono stati attivati anche in Liguria.
A parte i casi di violazione delle norme vigenti (come nel caso del concorso citato di Brescia), i criteri di accesso ai concorsi apicali, sia per quanto riguarda le equipollenze che per quanto riguarda le discipline per la maturazione dell’anzianità di servizio, sono ambigui e discutibili; tali criteri sono peraltro un elemento decisivo per il riconoscimento dell’identità professionale del medico dell’emergenza e per garantire la qualità dei servizi di emergenza. In una lettera al Ministero della Salute, che risale allo scorso giugno 2015, la Simeu sottolineava come la normativa per la selezione dei Direttori di Medicina e chirurgia di accettazione e d’urgenza consentisse l’accesso anche a professionisti senza esperienza alcuna in pronto soccorso e penalizzasse professionisti con oltre dieci anni di servizio in Pronto soccorso, ma non in possesso di specializzazione; le norme sul reclutamento dei direttori rischiano di vanificare i progressi registrati in termini di articolazione organizzativa del sistema di emergenza ospedaliera, registrati con l’entrata in vigore del Regolamento sugli standard ospedalieri (DM 70 del 2 aprile 2015). “Come già in quella occasione – afferma Maria Pia Ruggieri, presidente nazionale Simeu – e alla luce delle situazioni evidenziate da Fimeuc che si sono venute a creare in questi ultimi mesi, la Società scientifica della medicina di emergenza-urgenza chiede al Ministro Beatrice Lorenzin che siano bloccati i concorsi attivati in violazione delle normative vigenti (relativamente alle aree disciplinari) e che si ponga rimedio alle storture sui criteri di accesso alle posizioni apicali, considerando condizione necessaria un’anzianità di almeno sette anni di servizio in Ps/Dea e condizione sufficiente un’anzianità di servizio di almeno dieci anni nelle strutture d’emergenza, indipendentemente dalla disciplina in cui è stata maturata l’anzianità”.