Le cure di Fine Vita in area critica
mercoledì, agosto 27th, 2014
di Bartolomeo Lorenzati, redazione blog Simeu
@BatoLorenzati
Nel mese di giugno è stata pubblicata una review sul New England Journal of Medicine dal titolo “Dying with Dignity in the Intensive Care Unit”.
Questo è un tema che mi sta a cuore, tuttavia ho avuto alcune esitazioni nel parlarne all’interno del blog, in quanto tratta di un argomento estremamente delicato come quello del “fine vita”. Il mio intervento vuole solamente offrire uno spunto di riflessione sulla questione.
L’assunto di partenza della review è l’alta percentuale di pazienti che vanno incontro ad un decesso durante il ricovero in una terapia intensiva. Dati della letteratura, infatti, indicano che un paziente su cinque, fra i ricoverati in ICU, muore durante la degenza. Credo che si possano ottenere analoghi dati, con differenti proporzioni, sui Dipartimenti di Emergenza ed Accettazione e sulle nostre Medicine d’Urgenza (sub-intensive).
Quando la disfunzione multiorgano non risponde più ad alcun trattamento, quando il goal terapeutico non può più essere raggiunto o quando gli interventi terapeutici porterebbero solamente a prolungare le sofferenze del paziente, l’intensivista/urgentista deve assicurare al paziente il “dying with dignity”, cioè la morte con dignità. Mantengo volutamente il termine anglosassone perché lo ritengo più calzante e d’impatto rispetto alla traduzione italiana che priva la sentenza del suo significato più profondo.
Alcuni potrebbero obbiettare che, nel suo significato intrinseco, non può esistere una morte con dignità, ma il termine deve essere preso nella sua accezione più ampia, derivata dalla parola latina dignitas che significa rispettabilità e nobiltà.
I termini Medicina d’Urgenza/Critical Care e Medicina Palliativa sembrano, ad un primo sguardo poco attento, antitetici, invece sono due facce di una stessa medaglia. L’obbiettivo della Medicina d’Urgenza è la diagnosi ed il trattamento delle patologie acute, il trattamento delle ferite e la stabilizzazione clinica dei pazienti, ma talvolta, quando nulla si può più tentare, la medicina palliativa diventa il nostro ultimo, ma principale, obbiettivo.
Numerosi sono i pazienti con importanti patologie croniche che vengono visitati e trattati nel loro ultimo mese di vita in un Pronto Soccorso e numerosi sono i pazienti con patologie croniche che muoiono in un Pronto Soccorso. Pertanto nel 2006, a supporto del crescente interesse per la medicina palliativa, l’American Board of Emergency Medicine riconobbe tale disciplina come una sub-specialità instituendo l’“Education and Palliative and End of Life Care Project” e sviluppando un percorso formativo per gli specialisti in Medicina d’Urgenza (EPEC-EM) con lo specifico intento ‘‘to educate all emergency healthcare professionals on the essential clinical competencies in emergency palliative care”.
Al contrario dell’eutanasia, la sospensione delle cure o l’interruzione delle terapie (cosiddetta “eutanasia passiva”) costituisce un diritto inviolabile in base all’articolo 32 della Costituzione italiana in base al quale: “Nessuno può essere obbligato a un determinato trattamento sanitario se non per disposizione di legge. La legge non può in nessun caso violare i limiti imposti dal rispetto della persona umana”.
Le decisioni di fine vita sono decisioni personalissime e, in quanto tali, devono essere prese con la massima libertà dalla persona per se stessa. In Italia, benché la Costituzione riconosca che nessuno può essere obbligato ad alcun trattamento sanitario contro la propria volontà, non vi sono leggi che regolino l’affermazione delle volontà della persona: né una legge sul testamento biologico, né sull’eutanasia.
Purtroppo il più delle volte si affronta l’argomento troppo tardi. Un evento improvviso che può portare ad un ricovero in un ICU o in una Medicina d’Urgenza può essere l’inizio di una traiettoria inarrestabile ed irreversibile che conduce alla morte. I pazienti ricoverati il più delle volte non possono sostenere una conversazione cosciente per la criticità delle condizioni cliniche e per i farmaci sedativi in corso e pertanto la decisione sull’aggressività o meno dei trattamenti si basa su aspetti probabilistici senza tenere in alcun conto le volontà del paziente. La bassa probabilità di sopravvivenza, l’alta probabilità di compromissione cognitiva residua etc. diventano così più importanti dell’età del paziente, delle comorbillità, del suo performance status precedente al ricovero o della gravità della patologia nell’influenzare l’aggressività o meno dell’approccio terapeutico.
Il metodo decisionale deve essere individualizzato su ogni paziente e la discussione sul fine vita deve essere intrapresa quanto prima dai parenti e dal medico curante. Il processo decisionale è un continuum che parte dal tradizionale approccio paternalistico in cui il curante condivide le informazioni riguardanti la salute del paziente, ma risulta il principale responsabile delle decisioni sino ad arrivare a demandare totalmente le decisioni al paziente stesso. In Nord America e in alcune parti dell’Europa il metodo più diffuso è quello della condivisione in cui il curante, il paziente e i parenti condividono tra loro le informazioni e partecipano congiuntamente al processo decisionale.
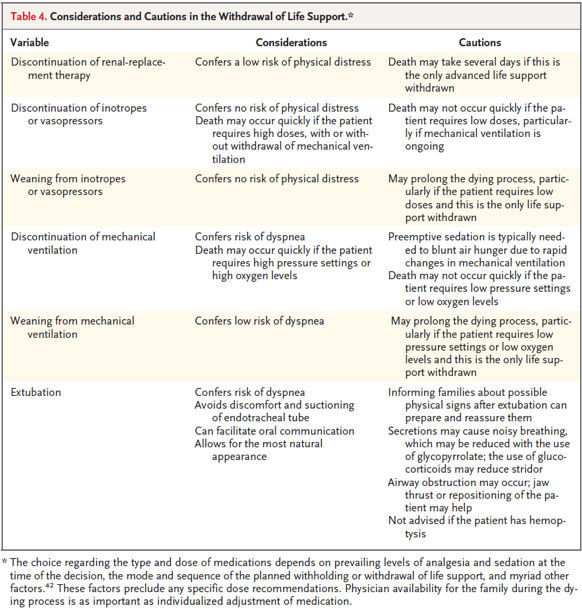
I curanti possono cercare di mitigare lo stress inevitabilmente correlato alle ultime ore di vita di un familiare discutendo e cercando di spiegare cosa sta succedendo (rumori inconsueti, cambio del colore della pelle con la comparsa di marezzature, respiro agonico ed eventuali clonie) durante il dying process. Nella tabella qui di seguito sono indicate le precauzioni e gli accorgimenti da intraprendere della progressiva riduzione del supporto alle funzioni vitali proposto nella review del NEJM.
In un articolo pubblicato nel 2007 sul NEJM da titolo “A communication stretegy and brochure for relatives of patients dying in the ICU” (link articolo) viene proposto un mnemonico “VALUE” per riassumere i cinque obbiettivi da perseguire durante la comunicazione con i familiari. VALUE (Value, Acknowledge, Listen, Understand, Elicit) cioè: (V) valutare e comprendere cosa dicono i membri della famiglia; (A) comprendere le emozioni dei membri della famiglia; (L) ascoltare le loro argomentazioni; (U) comprendere quale era l’autonomia e la qualità di vita del paziente prima del ricovero; (E) rispondere alla domande dei familiari.
I pazienti inseriti nell’approccio basato sul VALUE ricevevano un minor numero di interventi non-benefici e pertanto inutili rispetto al gruppo convenzionale con una differenza non significativa tra i due gruppi in quanto a permanenza in ICU ed in ospedale. Inoltre i caregivers del gruppo sperimentale superavano più rapidamente l’esperienza negativa e presentavano una più bassa percentuale di ansia, depressione e sintomi correlati allo stress a 90 giorni dalla morte del parente.
Negli ultimi anni da un lato il lavoro presso i nostri Pronto Soccorso e nelle nostre Medicine d’Urgenza si è fatto sempre più caotico, complesso, esigente e stressante, dall’altro lato l’identità del Medico d’Urgenza si è rafforzata ed ha assunto un ruolo fondamentale per le dinamiche di un Ospedale. Tutto questo ha reso la nostra professione molto stimolante, ma anche molto difficile e caratterizzata, a volte, più dalla quantità che dalla qualità dei rapporti con i pazienti e famigliari. A volte, spendere del tempo per discutere la situazione clinica e le possibilità concrete di risposta terapeutica potrebbe essere veramente un importante e fondamentale atto del nostro processo di assistenza al malato e risultare un estremo gesto di rispetto verso la dignità del paziente.
Concludo il post condividendo con voi i quattro farmaci individuati in un articolo pubblicato sul Journal of Palliative Medicine nel 2013 come essenziali per un corretto approccio alle fasi finali della vita: morfina (oppioide), midazolam (benzodiazepine), aloperidolo (neurolettico) ed infine un antimuscarinico per ridurre le secrezioni.