Dott. Paolo Balzaretti, redazione Blog SIMEU
Su Twitter: @P_Balzaretti
Conoscenze attuali.
I cateteri venosi periferici (CVP) sono il metodo più comune e semplice per ottenere un accesso endovenoso per la somministrazione di fluidi e farmaci. Il posizionamento di un dispositivo intravascolare che consenta l’accesso venoso periferico è una delle procedure più utilizzate nel Pronto Soccorso: secondo una rilevazione del 2010 negli Stati Uniti, venivano somministrati farmaci per via endovenosa nel 27% circa dei pazienti che accedono al Pronto Soccorso (1).
Con il progressivo prolungarsi della permanenza dei pazienti nelle Aree di Emergenza (in parte a causa della scarsità dei posti letto in ospedale, in parte per l’istituzione di Aree di Terapia Subintensiva e Osservazione Breve Intensiva all’interno dei Dipartimenti di Emergenza), uno dei problemi che si pone sempre più frequentemente riguarda il timing della sostituzione degli accessi venosi periferici.
Due sono le strategie possibili: la prima consiste nel sostituire gli accessi a intervalli regolari, ogni 72-96 ore circa, mentre la seconda prevede il riposizionamento della cannula periferica quando indicato clinicamente, in base al suo mancato funzionamento o alla presenza di segni di flogosi o infezione.
Al momento non vi sono, nelle linee guida ufficiali, indicazioni uniformi su come procedere. Mentre da un lato le raccomandazioni della Infusion Nurses Society (2) e del progetto epic3 del Servizio Sanitario Nazionale inglese (3) raccomandano di sostituire l’accesso quando clinicamente indicato, le linee guida per la prevenzione delle infezioni ospedaliere del CDC di Atalanta consigliano di sostituire l’accesso ogni 72 – 96 ore, ritenendo quella della sostituzione su base clinica una questione “ancora non risolta”.
La revisione sistematica di cui andremo a parlare in questo post si inserisce proprio in questo dibattito, tentando di fornire delle evidenze solide a sostegno dell’una o dell’altra strategia.
La Revisione Cochrane
Titolo: Clinically-indicated replacement versus routine replacement of peripheral venous catheters
Autori: Webster J, Osborne S, Rickard CM, New K
Citazione bibliografica: Cochrane Database Syst Rev 2015; 8: CD007798
Link: http://www.ncbi.nlm.nih.gov/pubmed/26272489
Obiettivo: valutare gli effetti di rimuovere gli accessi venosi periferici in base all’indicazione clinica piuttosto che rimuoverli e riposizionarli routinariamente.
Studi inclusi: trial randomizzati e controllati
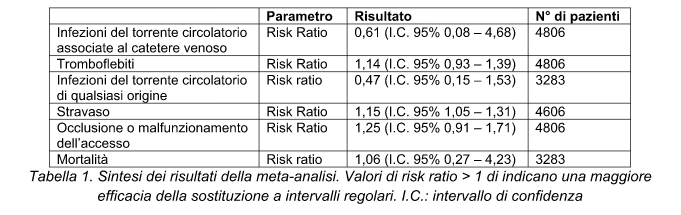
Outcome primario: incidenza di infezioni del torrente circolatorio associate al catetere venoso periferico (definite come: emocoltura positiva raccolta da accesso venoso periferico + segni clinici di infezione + non altre evidenti fonti di infezione del torrente circolatorio + riscontro del medesimo micro-organismo nell’emocoltura e nell’esame colturale della punta dell’accesso venoso); tromboflebiti; infezioni del torrente circolatorio di qualsiasi origine (definite come: qualsiasi emocoltura positiva raccolta da accesso periferico mentre è posizionato un accesso venoso o entro le prime 48 dalla sua rimozione); costi (in termini di materiali e lavoro associato al posizionamento di un accesso venoso periferico).
Outcome secondari: stravaso, occlusione o malfunzionamento dell’accesso, infezione locale, mortalità.
N° di studi inclusi: 7 trial randomizzati, di cui 5 nella meta-analisi
Qualità degli studi inclusi: il bias principale riguarda l’assenza di blinding in tutti gli studi. In altri termini, sia il paziente che l’operatore erano a conoscenza del trattamento cui veniva sottoposto il paziente.
N° di pazienti: 4895.
Risultati:
Interpretazione – conclusioni
I limiti principali di questa revisione sistematica riguardano che i trial considerati non erano in cieco e la discreta dipendenza dei risultati da un singolo studio, da cui provengono i 2/3 di tutti i pazienti arruolati. Inoltre, in considerazione dei pochissimi eventi verificatisi, le conclusioni riguardanti le infezioni del torrente circolatorio totali e accesso-correlate non sono affidabili, così come per le infezioni locali.
In base ai risultati di questa revisioni sistematica, non vi sono chiare evidenze a supporto del riposizionamento degli accessi venosi ogni 72-96 ore piuttosto che quando indicato clinicamente. Bisogna però tenere conto che, sebbene non vi siano dati a riguardo in questo lavoro, è stato ipotizzato che quest’ultima strategia possa ridurre il numero di accessi effettivamente posizionati garantendo una riduzione del dolore e del discomfort associato alla procedura così come i relativi costi, sia in termini monetari che di impegno lavorativo.
Si ringrazia per la supervisione del post Vincenzo Peloponneso, infermiere presso il Dipartimento di Emergenza e Urgenza ASO S. Croce e Carle – Cuneo (@vinpel su Twitter).
Bibliografia
1. CDC. National Hospital Ambulatory Medical Care Survey: 2010 Emergency Department Summary Tables. link
2. Infusion Nurses Society. Infusion Nurses standards of practice. J Infus Nurs 2011; 34: S1 – S109. Link
3. Loveday HP, Wilson JA, Pratt RJ, Golsorkhi M, Tingle A, Bak A, Browne J, Prieto J, Wilcox M, UK Department of Health. epic3: national evidence-based guidelines for preventing healthcare-associated infections in NHS hospitals in England. J Hosp Infect. 2014;86 Suppl 1:S1-70. Link
4. O’Grady NP, Alexander M, Burns LA, Dellinger EP, Garland J, Heard SO, Lipsett PA, Masur H, Mermel LA, Pearson ML, Raad II, Randolph AG, Rupp ME, Saint S; Healthcare Infection Control Practices Advisory Committee. 2011 Guidelines for the prevention of intravascular catheter-related infections. Link
 Torna il congresso nazionale della Società italiana della medicina di emergenza-urgenza, che ogni due anni fotografa la situazione dell’emergenza sanitaria nazionale e traccia le linee di sviluppo prossime in una situazione di profonda e veloce trasformazione della sanità pubblica. Un palcoscenico, quello dell’emergenza sanitaria, su cui quotidianamente vanno in scena il dolore e le ansie dei pazienti e dei loro familiari, la fatica e l’apprensione di medici e infermieri, tutti tesi insieme a un unico obiettivo: ottenere le cure migliori possibili, il più velocemente possibile, attraverso gli strumenti della formazione, competenza e organizzazione.
Torna il congresso nazionale della Società italiana della medicina di emergenza-urgenza, che ogni due anni fotografa la situazione dell’emergenza sanitaria nazionale e traccia le linee di sviluppo prossime in una situazione di profonda e veloce trasformazione della sanità pubblica. Un palcoscenico, quello dell’emergenza sanitaria, su cui quotidianamente vanno in scena il dolore e le ansie dei pazienti e dei loro familiari, la fatica e l’apprensione di medici e infermieri, tutti tesi insieme a un unico obiettivo: ottenere le cure migliori possibili, il più velocemente possibile, attraverso gli strumenti della formazione, competenza e organizzazione. saranno affrontati temi clinici e organizzativi del mondo dell’emergenza, in gran parte proposti dai soci Simeu e accolti dal comitato scientifico del congresso.
saranno affrontati temi clinici e organizzativi del mondo dell’emergenza, in gran parte proposti dai soci Simeu e accolti dal comitato scientifico del congresso.

